一般不妊治療

不妊スクリーニング検査とタイミング法
一般不妊治療では、不妊スクリーニング検査とタイミング法の指導を中心に行います。
タイミング法とは?
・基礎体温
・卵胞計測*
・ホルモン検査
・排卵検査薬
の結果をもとに、排卵日をできるだけ正確に予測。
↓
妊娠するのに最適な性交渉の時期をアドバイスする治療です。
妊娠率が最も高いのは、下のグラフに示すように、排卵日の2日前、次いで排卵日前後、最後に排卵日当日で、排卵より3日以上前、排卵後2日以降の妊娠はありませんでした。
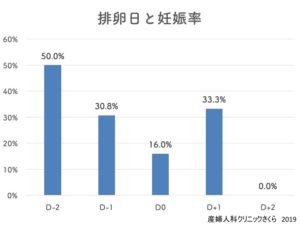
健康なカップルが排卵日前後にタイミングをとった場合、妊娠率は3割前後と言われています。
では妊娠に至ったカップルがいつタイミングを取ったのでしょうか。
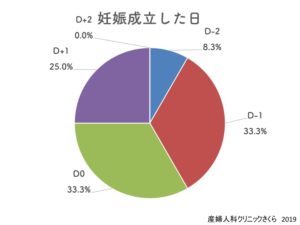
ここでは排卵前日と排卵当日が最も高く、排卵翌日、排卵2日前の順でした。
*卵胞計測とは、超音波検査で卵巣に作られる卵胞の大きさを計測する方法です。
また、卵管通水検査後、妊娠率の上昇がみられます。
妊娠する方のほとんどが、卵管検査後の3〜5周期に妊娠しているため、この期間に妊娠しない場合は体外受精など生殖補助医療へのステップアップをお勧めしています。
- 一般生殖治療に使われる薬剤
-

一般生殖医療で使われる薬剤には主に、
・排卵誘発剤
・排卵のコントロール
・黄体ホルモン
があります。
自然に排卵しにくい場合には排卵誘発剤の服用を行います。
順調に排卵できて、ホルモン状態にも異常がない正常な方の場合、排卵誘発剤を使った方が妊娠しやすい、と言うことにはならず、かえって多胎妊娠のリスクを向上させるだけで、治療適応はありません。
また発育した卵胞を最も良い条件で排卵させる方法が、排卵のコントロールです。黄体機能不全がある場合、黄体賦活や黄体補充を行うなど、注射や内服薬を用いて妊娠を目指します。
薬剤を使用するに当たっては、医師と相談の上、患者さんそれぞれにあった方法を選択し治療をすすめます。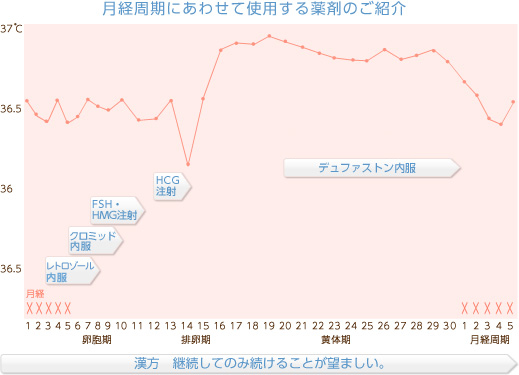
排卵誘発剤
排卵障害や無排卵、未熟卵胞の排卵がある方が適応です。
多くの卵胞が発育し多胎妊娠の原因となることがありますので、成熟する卵胞数が3個以上の場合はその周期の治療を見合わせ、再度最適な方法を検討します。
【内服薬】
排卵誘発剤が必要な場合、内服薬から治療を開始します。注射剤より効果は弱いです。
クロミフェンクエン酸塩(クロミッド®)
排卵誘発剤の代表的な内服薬です。
月経開始5日目から5日間、1日1〜2錠を内服します。
副作用として子宮頚管粘液が減少したり、子宮内膜が菲薄化する場合があります。
フェマーラ®(レトロゾール)
日本では閉経後乳がんに保険適応がありましたが、抗エストロゲン作用のため、排卵誘発剤として用いられてきました。令和4年4月より保険適用となりました。
月経開始3日目から5日間内服します。1日1〜2錠を内服します。
クロミフェンと比べて、排卵誘発効果は弱いですが、クロミフェンの副作用である子宮頚管粘液の減少や子宮内膜の菲薄化もあまりみられません。
【注射剤】FSH・HMG
月経開始3日目ころから、卵胞が排卵に十分な大きさになるまで連日注射を行います。随時、卵胞計測も行います。
FSHには自己投与できる製剤(ゴナールエフペン®)もあります。使用の際には医師、スタッフより十分な指導を行います。~合併症~
卵巣過剰刺激症候群(OHSS)
排卵誘発剤、特に注射剤によって卵巣が過剰に刺激されて、卵巣が腫れ、下腹部の張りや痛み、腹水や胸水がたまります。さらに尿量が減り、血液が固まりやすくなる等の症状が段階的にみられます。
すべての人に起こる訳ではなく、多嚢胞性卵巣(PCOS)の方ではリスクが高い傾向があります。
ほとんどが軽症〜中等症ですが、重症化が予測される場合には、排卵誘発を中断することがあります。
排卵のコントロール
卵胞が成熟段階(自然周期で18mm前後、クロミッド周期で25mm前後で、患者さんによって最適な卵胞径は異なります)に達するころ、排卵のコントロール(トリガー)を行い、約36~40時間で排卵させます。
【注射】HCG、オビドレル®
hCGは、下垂体から分泌され排卵を促すLH作用を持っています。
同じhCG製剤のオビドレルは、自己投与も可能です。
【点鼻薬】ブセレリン
HCGやオビドレルと同様、排卵を促すために用いられます。HCGやオビドレルの注射に来院出来ない方、自己注射ができない場合に、ご自身で出来る方法として指導していますが、保険適応外です。
黄体賦活化と黄体補充
採血して行う黄体機能検査で、受精卵が子宮内膜に着床するのを助ける黄体ホルモンの分泌が少ない黄体機能不全の場合に行う方法です。
【注射】HCG
上記にもある様に、HCGは排卵を促すホルモンですが、排卵後の黄体を刺激し、黄体ホルモンをより多く分泌させる作用があります。
排卵前後と排卵後1週間後にそれぞれ1回ずつ、注射します。
【内服薬】デュファストン®、プロベラ®など
排卵後、約10〜14日間程度服用を続けます。黄体補充を行うことにより、短い高温期を長くしたり、着床期から月経前の不正出血を防ぐことも出来ます。
黄体機能検査の結果によっては、エストロゲン製剤である「プレマリン®」を併用することもあります。
*令和4年4月よりデュファストンの供給量減少とそれに伴うプロベラ・ヒスロンの流通量減少が見られています。約1年間は上記のHCG注射を基本的な治療方法とします。
その他
漢方
希望される方には漢方も処方しています。継続して飲み続けることが望ましいです。
- 性交障害・射精障害があるカップルへ
-
性交障害とは、男性にも女性にもみられる現象です。射精障害は性交渉はできるものの、写生までできないことです。詳しくはこちらをご覧下さい。
・女性の性交障害には理学療法で改善できることがあります。
その他、人工授精という選択もあります。
人工授精(AIH:artifical insemination with husband’s semen)とは?
パートナーの精子を処理することにより、運動性の良い精子を人工授精用の細く柔らかいチューブで子宮腔内に注入する方法で、強い痛みや出血はほとんどありません。
また受精、着床、妊娠に至るまでの過程は自然妊娠と変わりありません。
できるだけ多くの良好な運動精子を子宮腔内に注入するために、密度勾配法とよばれる方法で処理を行います。どんなときに人工授精を考えたらいいの?
性交障害、射精障害がある場合です。
人工授精の適応
■性交障害・射精障害
性交で腟内に射精できない場合や、女性側に強い性交痛があり性交ができないご夫婦に対する治療法です。AIHの流れ
人工授精は、タイミング法と同じように、排卵のタイミングに合わせて行います。
予想される排卵日の数日前に来院して頂き、超音波検査で卵胞の発育をチェックすることにより、予想排卵日とその前後を含めた4日間のうちに人工授精を行う日を決めます。【AIH当日】
人工授精当日、朝10時にご主人の精液を持参して頂きます(あらかじめ専用の容器をお渡しします)。
お預かりした精液の処理に1時間程かかります。11時過ぎに人工授精を行います。(来院時間に応じて人工授精の時間をお伝えします。)
腟内を生理食塩水で洗浄した後、処理した精子(0.3〜0.5ml)を細いカテーテルで子宮内に注入します。数分で終了し、注入後はすぐに着替えてお帰りの準備が出来ます。
人工授精後は、通常の生活を送って頂いて構いません。感染予防のため、当院では人工授精の前後に抗生物質を内服して頂いていますが、アレルギーのある方には処方していません。
人工授精そのものは強い痛みや出血はほとんどなく、毎月でも行える治療です。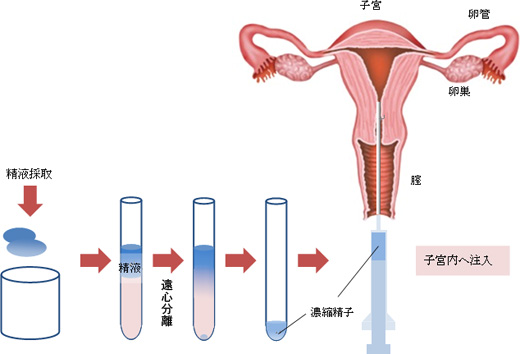
人工授精の費用
人工授精は保険診療で5,460円です。
AIHの治療成績
治療周期あたりの妊娠率は全国的に5〜8%です。当院での人工授精の妊娠率を下記に示します。
【年齢別臨床妊娠率】
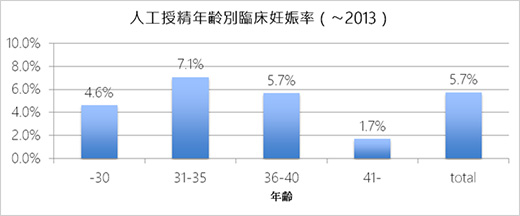
臨床妊娠率とは、妊娠反応が陽性となり、子宮内に胎嚢(赤ちゃんが入っている袋)が見られた率です。その後出産に至った場合も、残念ながら流産となってしまった場合も含まれます。妊娠反応のみがみられた化学流産は含まれていません。
【累積臨床妊娠率】
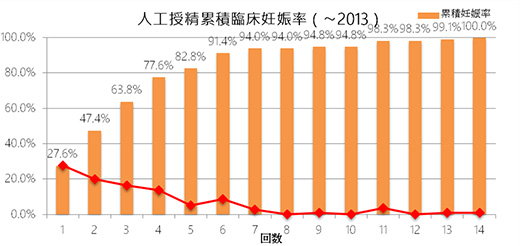
母数は人工授精で臨床妊娠された方で、その方が何回目の人工授精で妊娠したのかを表しています。
赤の折れ線グラフは、その周期の妊娠率で、回を追う毎に低下しているのが分かります。
臨床妊娠率に示したように、1回毎の妊娠率は決して高くありませんが、妊娠される方は早いうちに妊娠されるのがお分かりになると思います。
人工授精で妊娠される方の6割が3周期までに、9割の方が6周期までに妊娠されます。そのため、人工授精の施行回数は4回から多くても6回くらいを目安にし、妊娠しない場合は治療方針の見直しを行い、体外受精など高度生殖医療を考慮します。【女性の要因による分類(2013年当院治療成績、385周期より)】
周期数 hCG陽性* 胎嚢がある 心拍がある 出産 卵巣因子がある 38 0 年齢因子がある 20 1 1 0 0 クラミジア感染既往歴がある 34 0 年齢因子
×卵巣因子がある8 0 クラミジア既往歴
×卵巣因子がある9 0 上記以外である 275 29 23 22 20 *「hCG」とは受精卵が着床したら分泌されるホルモンのことです。陽性であると化学的に妊娠成立となります。
※当院の定義での上記説明補足
・卵巣因子とは…月経中の卵巣機能評価にあたるFSHの値が8mIU/ml以上、またはAMH(抗ミュラー管ホルモン=卵巣年齢)が1.5(=40歳相当)以下であること。
・年齢因子とは……41歳以上であること。
・クラミジア感染既往とは…血液検査でわかる、クラミジア抗体検査の結果でIgA、IgGのいずれか、または両方に陽性がある場合です。
これらの因子にあてはまる方は、治療方針を医師とよく話し合うことが必要です。人工授精の適応をまとめると
■精液検査での高速直進運動精子数が50万〜7000万まで
■性交障害
で、
■クラミジア感染既往がない
■卵巣因子がない(FSHが8 mIU/ml未満で、AMHが1.5以下)
■40歳まで
の方が該当します。人工授精に関するよくあるお問い合わせ
Q:人工授精は事前に予約が必要ですか?
A:卵胞計測をした上で日程が決まります。その時点で予約されたことと同じですので、あらためて予約をする必要はありません。卵胞計測の際に、都合の良い、悪い日があれば医師にご相談ください。人工授精は基本的に10時に精液を持参していただき、11時以降に行います。
Q:人工授精の日は夫婦で受診しないといけませんか?
A:精液を持参する場合は、ご主人は来院されなくても大丈夫です。奥様は精液持参から処置までほぼ半日かかってしまうことをご了承ください(処置自体は数分で終わります)。
Q:人工授精は痛いですか?
A:やわらかいチューブなので、ほとんど痛みはありません。
Q:当日主人が出張などで不在です。どうしたらいいですか?
A:上の説明の通り、予測される排卵日と前後を含めた4日間であれば人工授精でも妊娠が可能ですので、日程の調整が可能です。どうしても不在の場合は、希望で事前に精液を凍結保存することも出来ますので、ご相談ください。
その他、ご不明な点がありましたら、お気軽にご相談ください。

